Основные клинические проявления гломерулонефритов
-
Изолированный
мочевой синдром (протеинурия и/или
гематурия) -
Нефротический
синдром -
Острый
нефритический синдром -
Быстропрогрессирующий
нефритический синдром -
Хронический
нефритический синдром
Выделяют
острый, быстропрогрессирующий и
хронический ГН.
Врачи отмечают, что гломерулонефрит, как одно из заболеваний почек, может привести к хронической почечной недостаточности (ХПН). Это состояние требует внимательного мониторинга и комплексного подхода к лечению. Специалисты подчеркивают важность ранней диагностики и своевременного вмешательства, чтобы предотвратить прогрессирование заболевания. Врачи рекомендуют регулярные обследования, включая анализы крови и мочи, а также ультразвуковое исследование почек. Лечение может включать медикаментозную терапию, направленную на снижение воспаления и контроль артериального давления. Кроме того, врачи акцентируют внимание на необходимости изменения образа жизни, включая диету и физическую активность, что может значительно улучшить качество жизни пациентов и замедлить развитие ХПН.

Содержание
Названия
Острый гломерулонефрит.
Гломерулонефрит и хроническая почечная недостаточность (ХПН) – это серьезные заболевания, которые вызывают много обсуждений среди пациентов и специалистов. Многие люди, столкнувшиеся с этими диагнозами, делятся своими переживаниями и опытом. Некоторые отмечают, что важным аспектом является своевременная диагностика и лечение, так как это может значительно замедлить прогрессирование болезни.Пациенты часто говорят о необходимости изменения образа жизни, включая диету и контроль артериального давления. В социальных сетях можно встретить множество историй о том, как люди справляются с последствиями этих заболеваний, поддерживая друг друга и обмениваясь полезными советами. Врачи же подчеркивают важность регулярных обследований и соблюдения рекомендаций, чтобы избежать осложнений.
Обсуждения вокруг кодов МКБ также актуальны, так как правильная классификация заболеваний помогает в получении медицинской помощи и компенсаций. В целом, тема гломерулонефрита и ХПН вызывает активные разговоры, полные надежды и стремления к улучшению качества жизни.

Описание
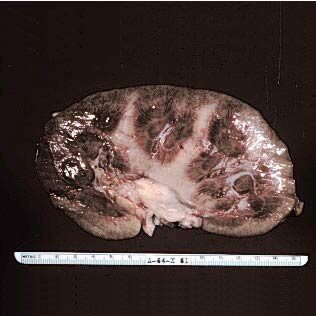
Диффузный гломерулонефрит — иммуноаллергическое заболевание с преимущественным поражением сосудов клубочков: протекает в виде острого или хронического процесса с повторными обострениями и ремиссиями. В более редких случаях наблюдается подострый гломерулонефрит, для которого характерно бурное прогрессирующее течение, быстро приводящее к почечной недостаточности. Диффузный гломерулонефрит — одно из наиболее частых заболеваний почек.
Острый гломерулонефрит — заболевание инфекционно-аллергической природы с преимущественным поражением капилляров обеих почек. Распространен повсеместно. Чаще болеют в возрасте 12-40 лет, несколько чаще мужчины. Возникает в странах с холодным и влажным климатом, сезонное заболевание.
Симптомы
Острый гломерулонефрит характеризуется тремя основными симптомами — отечным, гипертоническим и мочевым. В моче находят главным образом белок и эритроциты. Количество белка в моче обычно колеблется от 1 до 10 г/л, но нередко достигает 20 г/л и более. Однако высокое содержание балка в моче отмечается лишь в первые 7-10 дней, поэтому при позднем исследовании мочи протеинурия чаще оказывается невысокой (менее 1 г/л). Небольшая протеинурия в ряде случаев может быть с самого начала болезни, а в некоторые периоды она даже может отсутствовать. Небольшие количества белка в моче у больных, перенесших острый нефрит, наблюдаются долго и исчезают только через 3-6, а в ряде случаев даже 9-12 мес от начала заболевания.
Гематурия — обязательный и постоянный признак острого гпомерулонефрита; в 13-15% случаев бывает макрогематурия, в остальных случаях — микрогематурия, иногда количество эритроцитов может не превышать 10-15 в поле зрения. Цилиндрурия — не обязательный симптом острого гпомерулонефрита. В 75% случаев находят единичные гиалиновые и зернистые цилиндры, иногда встречаются эпителиальные цилиндры. Лейкоцитурия, как правило, бывает незначительной, однако иногда обнаруживают 20-30 лейкоцитов и более в поле зрения. При этом всегда все же отмечается количественное преобладание эритроцитов над лейкоцитами, что лучше выявляется при подсчете фирменных элементов осадка мочи с помощью методик Каковского — Аддиса, Де Альмейда — Нечипоренко.
Олигурия (400-700 мл мочи в сутки) — один из первых симптомов острого нефрита. В некоторых случаях в течение нескольких дней наблюдается анурия (острая почечная недостаточность). У многих больных в точение первых нескольких дней заболевания отмечается незначительная или умеренная азотемия. Часто при остром гломерулонефрите уменьшаются содержание гемоглобина и число эритроцитов в периферической крови. Это связано с гидремией (повышенным содержанием воды в крови), а также может быть обусловлено истинной анемией в результате влияния инфекции, приведшей к развитию гломерупонефрита (например, при септическом эндокардите.
Часто определяется повышенная СОЭ. Количество лейкоцитов в крови, как и температурная реакция, определяются начальной или сопутствующей инфекцией (чаще температура нормальная и нет лейкоцитоза).
Большое значение в клинической картине острого гломерулонефрита имеют отеки, которые служат ранним признаком заболевания у 80-90% больных; располагаются они преимущественно на лице и вместе с бледностью кожи создают характерное «лицо нефритика». Часто жидкость накапливается в полостях (плевральной, брюшной, полости перикарда). Прибавка массы тела за короткое время может достигать 15- 20 кг и более, но через 2-3 нед отеки обычно исчезают. Одним из кардинальных симптомов острого диффузного гпомерулонефрита является артериальная гипертензия, наблюдавшаяся у 70-90% больных. В большинстве случаев АД не достигает высоких уровней (180/120 мм ). У детей и подростков повышение АД бывает реже, чем у взрослых. Остро возникшая артериальная гипертензия может привести к развитию острой сердечной недостаточности, особенно левожелудочковой. Позднее возможно развитие гипертрофии левого желудочка сердца. При обследовании определяется расширение границ сердечной тупости, что может быть обусловлено накоплением транссудата в полости перикарда и гипертрофией миокарда. Нередко выслушиваются функциональный систолический шум на верхушке, акцент II тона на аорте, иногда ритм галопа: в легких — сухие и влажные хрипы. На ЭКГ могут наблюдаться изменения зубцов R и Т в стандартных отведениях, нередко глубокий зубец Q и несколько сниженный вольтаж комплекса ORS.
Артериальная гипертензия при остром гломерулонефрите может сопровождаться развитием эклампсии, но уремии при этом нет. Эклампсию правильнее считать. Острой энцефалопатией, так как она обусловлена артериальной гипертензией и отеками (гиперволемический отек мозга). Несмотря на тяжелую клиническую картину экламптических припадков, они редко кончаются смертью и проходят большей частью бесследно.
Различают две наиболее характерные формы острого гломерулонефрита. Циклическая форма начинается бурно. Появляются отеки, одышка, головная боль, боль в поясничной области, уменьшается количество мочи. В анализах мочи — высокие цифры протеинурии и гематурии. Повышается АД. Отеки держатся 2-3 нед. Затем в течении болезни наступает перелом: развивается полиурия и снижается АД. Период выздоровления может сопровождаться гипостенурией. Однако нередко при хорошем самочувствии больных и практически полном восстановлении работоспособности могут длительно, месяцами, наблюдаться небольшая протеинурия (0,03- 0,1 г/л) и остаточная гематурия. Латентная форма встречается нередко, и диагностика ее имеет большое значение, так как часто при этой форме заболевание становится хроническим. Эта форма гломерулонефрита характеризуется постепенным началом без каких-либо выраженных субъективных симптомов и проявляется лишь небольшой одышкой или отеками на ногах. В таких случаях гломерулонефрит удается диагностировать только при систематическом исследовании мочи. Длительность относительно активного периода при латентной форме заболевания может быть значительной (2-6 мес и более).
Острый гломерулонефрит может сопровождаться нефротическим синдромом. Всякий острый гломерулонефрит, не закончившийся бесследно в течение года, нужно считать перешедшим в хронический. Следует помнить, что в ряде случаев остро начавшийся диффузный гломерулонефрит может принять характер подострого злокачественного экстракапиллярного гломерулонефрита с бурно прогрессирующим течением.

Причины
Возникает заболевание чаще всего после ангин, тонзиллитов, инфекций верхних дыхательных путей, скарлатины и Важную роль в возникновении гпомерулонефрита играет стрептококк, особенно тип 12 бета-гемолитического стрептококка группы А. В странах с жарким климатом чаще других острому гломерулонефриту предшествуют стрептококковые кожные заболевания. Он может также развиваться после пневмоний (в том числе стафилококковых), дифтерии, ыпного и брюшного тифа, бруцеллеза, малярии и некоторых других инфекций. Возможно возникновение гломерулонефрита под влиянием вирусной инфекции, после введения вакцин и сывороток (сывороточный, вакцинный нефрит). К числу этнологических факторов относится и охлаждение организма во влажной среде («окопный» нефрит).
Охлаждение вызывает рефлекторные расстройства кровоснабжения почек и влияет на течение иммунологических реакций. В настоящее время общепринятым является представление об остром гпомерулонефрите как об иммунокомплексной патологии, появлению симптомов гломерулонефрита после перенесенной инфекции предшествует длительный латентный период, во время которого изменяется реактивность организма, образуются антитела к микробам или вирусам. Комплексы антиген — антитело, взаимодействуя с комплементом, откладываются на поверхности базальной мембраны капилляров преимущественно клубочков. Развивается генерализованный васкулит с поражением главным образом почек.
Лечение
Назначаются постельный режим и диета. Резкое ограничение поваренной соли в пище (не более 1,5- 2 г/сут) уже само по себе может приводить к усиленному выделению воды и ликвидации отечного и гипертонического синдромов. В первое время назначают сахарные дни (по 400 — 500 г сахара в сутки с 500-600 мл чая или фруктовых соков). В дальнейшем дают арбузы, тыкву, апельсины, картофель, которые обеспечивают почти полностью безнатриевое питание.
Длительное ограничение потребления белков при остром гломерулонефрите недостаточно обосновано, так как задержки азотистых шлаков, как правило, не наблюдается, а предполагаемое иногда повышение АД под влиянием белкового питания не доказано. Из белковых продуктов лучше употреблять творог, а также яичный белок. Жиры разрешаются в количестве 50-80 г/сут. Для обеспечения суточной калорийности добавляют углеводы. Жидкости можно потреблять до 600- 1000 мл/сут. Антибактериальная терапия показана при явной связи гломерунефрита с имеющейся инфекцией, например при затяжном септическом эндокардите, хроническом тонзиллите. При хроническом тонзиллите показана тонзилдэктомия через 2-3 мес после стихания острых явлений гломерулонефрита.
Целесообразно применение стероидных гормонов — преднизолона (преднизон), триамцинолон (дексаметазона). Лечение преднизолоном назначают не раньше чем через 3-4 нед от начала заболевания, когда общие симптомы (в частности, артериальная гипертензия) менее выражены. Особенно показаны кортикостероидные гормоны при нефротической форме или затянувшемся течении острого гломерулонефрита, а также при так называемом остаточном мочевом синдроме, в том числе и гематурии. Преднизолон применяют, начиная с дозы 10-20 мг/сут, быстро (в течение 7-10 дней) доводят суточную дозу до 60 мг. Эту дозу продолжают давать в течение 2-3 нед, затем ее постепенно уменьшают. Курс лечения длится 5-6 нед. Общее количество преднизолона на курс 1500-2000 мг. Если за это время не достигается достаточный лечебный эффект, можно продолжить лечение поддерживающими дозам и преднизолона (по 10-15 мг/сут) длительно под врачебным контролем. Кортикостероидная терапия влияет как на отечный, так и на мочевой синдром. Она может способствовать выздоровлению и предупреждению перехода острого гломерулонефрита в хронический. Умеренная артериальная гипертензия не является противопоказанием к применению кортикостероидных препаратов. При тенденции к повышению АД и нарастании отеков лечение кортикостероидными гормонами следует сочетать с гипотензивными и диуретическими средствами. Если в организме имеются очаги инфекции, то одновременно с кортикостероидными гормонами необходимо назначать антибиотики.
При наличии артериальной гипертензии и особенно при возникновении эклампсии показана комплексная гипотензивная терапия периферическими вазодилататорами (верапамил, гидралазин, нитропруссид натрия, диазоксид) или симпатолитиками (резерпин, клофелин) в сочетании с салуретиками (фуросемид, этакриновая кислота) и транквилизаторами (диазепам и ). Могут применяться ганглиоблокаторы и (3-адреноблокаторы. Для уменьшения отека мозга используют осмотические диуретики (40% раствор глюкозы, маннитол). При судорогах (на 1 этапе) дают эфирно-кислородный наркоз. При непрекращающихся судорогах проводят кровопускание.
Русское название: Ко-тримоксазол [Сульфаметоксазол Триметоприм].
Английское название: Co-trimoxazole [sulfamethoxazole trimethoprim].
Латинское название
Co-trimoxazolum [Sulfamethoxazolum Trimethoprimum] ( Co-trimoxazoli [Sulfamethoxazoli Trimethoprimi]).
Химическое название
Триметоприм* и сульфаметоксазол* в массовом соотношении 1:5.
Фарм Группа
• Сульфаниламиды.
Нозологии
• A00,9 Холера неуточненная.
• A01,0 Брюшной тиф.
• A01,4 Паратиф неуточненный.
• A02 Другие сальмонеллезные инфекции.
• A09 Диарея и гастроэнтерит предположительно инфекционного происхождения (дизентерия, диарея бактериальная).
• A23,9 Бруцеллез неуточненный.
• A39 Менингококковая инфекция.
• A42 Актиномикоз.
• A54 Гонококковая инфекция.
• A55 Хламидийная лимфогранулема (венерическая).
• A56 Другие хламидийные болезни, передающиеся половым путем.
• A57 Шанкроид.
• A74 Другие болезни, вызываемые хламидиями.
• A75 Сыпной тиф.
• B49 Микоз неуточненный.
• B58 Токсоплазмоз.
• B59 Пневмоцистоз.
• G00 Бактериальный менингит, не классифицированный в других рубриках.
• G04 Энцефалит, миелит и энцефаломиелит.
• H60 Наружный отит.
• H66 Гнойный и неуточненный средний отит.
• H70 Мастоидит и родственные состояния.
• J02,9 Острый фарингит неуточненный.
• J03,9 Острый тонзиллит неуточненный (ангина агранулоцитарная).
• J06 Острые инфекции верхних дыхательных путей множественной и неуточненной локализации.
• J11 Грипп, вирус не идентифицирован.
• J18 Пневмония без уточнения возбудителя.
• J22 Острая респираторная инфекция нижних дыхательных путей неуточненная.
• J32 Хронический синусит.
• J40 Бронхит, не уточненный как острый или хронический.
• J42 Хронический бронхит неуточненный.
• J47 Бронхоэктатическая болезнь [бронхоэктаз].
• J85 Абсцесс легкого и средостения.
• J86 Пиоторакс.
• K29,5 Хронический гастрит неуточненный.
• K52 Другие неинфекционные гастроэнтериты и колиты.
• K81 Холецистит.
• K83,0 Холангит.
• L02 Абсцесс кожи, фурункул и карбункул.
• L03 Флегмона.
• L08,0 Пиодермия.
• L08,9 Местная инфекция кожи и подкожной клетчатки неуточненная.
• M60,0 Инфекционные миозиты.
• M65 Синовиты и тендосиновиты.
• M65,0 Абсцесс оболочки сухожилия.
• M71,0 Абсцесс синовиальной сумки.
• M71,1 Другие инфекционные бурситы.
• M86 Остеомиелит.
• N12 Тубулоинтерстициальный нефрит, не уточненный как острый или хронический.
• N15 Другие тубулоинтерстициальные болезни почек.
• N30 Цистит.
• N34 Уретрит и уретральный синдром.
• N39,0 Инфекция мочевыводящих путей без установленной локализации.
• N41,9 Воспалительная болезнь предстательной железы неуточненная.
• N49 Воспалительные болезни мужских половых органов, не классифицированные в других рубриках.
• N70 Сальпингит и оофорит.
• N73,9 Воспалительные болезни женских тазовых органов неуточненные.
• N74,3 Гонококковые воспалительные болезни женских тазовых органов (A54,2 ).
• N74,4 Воспалительные болезни женских тазовых органов, вызванные хламидиями (A56,1 ).
• R09,1 Плеврит.
• T79,3 Посттравматическая раневая инфекция, не классифицированная в других рубриках.
• Z100* КЛАСС XXII Хирургическая практика.
Фармакодинамика
Фармакологическое действие — бактерицидное, антибактериальное широкого спектра, противопротозойное.
Активен в отношении ряда грамположительных (Staphylococcus spp, Streptococcus spp, Listeria monocytogenes, Nocardia asteroides) и грамотрицательных (Enterobacteriaceae — Shigella spp, Klebsiella spp, Proteus spp, Yersinia spp; Haemophilus ducreyi, некоторых штаммов H. Influenzae, Legionella pneumophila, Bordetella pertussis, Brucella spp, Salmonella spp, Enterobacter spp, некоторых штаммов Escherichia coli, Vibrio cholerae, Citrobacter spp, Neisseria spp) микроорганизмов, а также Moraxella catarrhalis, Pneumocystis carinii, Toxoplasma gondii, в тч устойчивых к сульфаниламидам.
Механизм действия обусловлен двойным блокирующим влиянием на метаболизм бактерий. Сульфаметоксазол, сходный по строению с ПАБК, захватывается микробной клеткой и препятствует включению ПАБК в молекулу дигидрофолиевой кислоты. Триметоприм обратимо ингибирует дигидрофолатредуктазу бактерий, нарушает синтез тетрагидрофолиевой кислоты из дигидрофолиевой, образование пуриновых и пиримидиновых оснований, нуклеиновых кислот; подавляет рост и размножение микроорганизмов.
В связи с угнетением жизнедеятельности кишечной палочки уменьшается синтез тиамина, рибофлавина, никотиновой кислоты и других витаминов B-комплекса в кишечнике.
После приема внутрь оба компонента быстро и почти полностью абсорбируются в ЖКТ. Cmax в крови достигается через 1–4 ч, антибактериальная концентрация сохраняется в течение 7 ч; спустя 24 ч после однократного приема в плазме определяются небольшие количества. Равновесная концентрация в плазме регистрируется через 2–3 дня. 44% триметоприма и 70% сульфаметоксазола находятся в связанном с белками плазмы состоянии. Оба вещества биотрансформируются в печени (ацетилирование) с образованием неактивных метаболитов. Равномерно распределяются в организме, проходят через гистогематические барьеры, создают в легких и моче концентрации, превышающие содержание в плазме. В меньшей степени накапливаются в бронхиальном секрете, влагалищных выделениях, секрете и ткани предстательной железы, жидкости среднего уха, спинномозговой жидкости, желчи, костях, слюне, водянистой влаге глаза, грудном молоке, интерстициальной жидкости. Имеют одинаковую скорость элиминации, T1/2 — 10–11 У детей T1/2 существенно меньше и зависит от возраста: до 1-го года — 7–8 ч, 1–10 лет — 5–6 У пожилых и пациентов с нарушением функции почек T1/2 увеличивается. Выводятся почками в форме метаболитов и в неизмененном виде (50–70% триметоприма и 10–30% сульфаметоксазола) посредством гломерулярной фильтрации и канальцевой секреции.
Вопрос-ответ
Какой код МКБ у гломерулонефрита?
Неуточненный нефритический синдром с диффузным мембранозным гломерулонефритом. N05. 2 — это платный/специфический код МКБ-10-КМ, который можно использовать для указания диагноза в целях возмещения расходов.
Как сформулировать диагноз гломерулонефрит?
Примеры формулировки диагноза: Острый гломерулонефрит с нефротическим синдромом, период обратного развития, без нарушения функции почек. Хронический гломерулонефрит, смешанная форма, обострение, с нарушением функции почек.
Какой код гломерулонефрита по МКБ-9?
Код 580 по МКБ-9 для острого гломерулонефрита — это медицинская классификация, приведенная ВОЗ в разделе «НЕФРИТ, НЕФРОТИЧЕСКИЙ СИНДРОМ И НЕФРОЗ» (580–589).
Советы
СОВЕТ №1
Обязательно проконсультируйтесь с врачом при появлении первых симптомов гломерулонефрита, таких как отеки, изменение цвета мочи или повышенное давление. Ранняя диагностика поможет предотвратить развитие хронической почечной недостаточности (ХПН).
СОВЕТ №2
Следите за своим рационом. Ограничьте потребление соли и белка, чтобы снизить нагрузку на почки. Включите в меню больше овощей и фруктов, которые помогут поддерживать здоровье почек.
СОВЕТ №3
Регулярно проходите медицинские обследования и анализы, особенно если у вас есть предрасположенность к заболеваниям почек. Это поможет контролировать состояние и своевременно реагировать на изменения.
СОВЕТ №4
Обратите внимание на уровень жидкости, которую вы потребляете. Поддержание оптимального водного баланса важно для функционирования почек, но в случае ХПН важно следовать рекомендациям врача по этому вопросу.